1. ĐẠI CƯƠNG
Bệnh tay chân miệng là bệnh nhiễm khuẩn cấp tính do các virus đường ruột Enterovirus gây nên. Bệnh có thể do 1 số tác nhân như Enterovirus 71(EV71); Coxsackievirus A (CA) .Trong đó, EV71 là tác nhân đáng quan tâm nhất. Bệnh đa số diễn biến lành tính, một số ca bệnh diễn biến nặng có biến chứng viêm não, viêm cơ tim, hô hấp
2. DỊCH TỄ HỌC
Từ năm 1997, đã có nhiều trận dịch EV71 lớn xảy ra trong khu vực Châu Á –Thái Bình Dương, đặc biệt ở Sarawak (Malaysia) vào năm 1997, Đài Loan vào năm 1998, Trung Quốc vào năm 2008 và Việt Nam năm 2011.Một số đặc tính cảnh báo của các trận dịch trên là sự xuất hiện của hội chứng phù phổi; triệu chứng thần kinh đi kèm với viêm não thân não gây tử vong nhanh chóng, thường là trong vòng 24 đến 48 giờ sau khởi phát bệnh.
Ở nước ta, trong 10 năm trở lại đây, bệnh xuất hiện với số lượng mắc ngày càng cao và là nguyên nhân gây tử vong hàng đầu trong số bệnh truyền nhiễm ở trẻ em.Hai vụ dịch lớn trong các năm 2011 và 2012 với lần lượt số ca mắc 113.121 ca ( 170 ca tử vong ) và 153.550 ca (45 ca tử vong ).
3. VI SINH VẬT
EV71 thuộc nhóm Enterovirus họ Picornaviridae, tác nhân chính gây bệnh tay chân miệng ở trẻ em. Vi rút hình cầu 20 mặt, kích thước nhỏ, không có vỏ bao, ARN một sợi dương có khoảng 7500 base . Vi rút có lớp capsid hình cầu đối xứng, được tạo bởi 60 đơn vị giống nhau, mỗi đơn vị gồm 4 protein cấu trúc (từ VP1-VP4). Khung đọc mở mã hóa một polyprotein gồm 2194 acid amin và được hỗ trợ bởi vùng không dịch mã (UTRs) tại đầu 5’ và 3’; và có một nhánh poly-A nằm ở điểm cuối của vùng 3’. Mỗi polyprotein được chia thành 3 phần nhỏ hơn là P1, P2 và P3. P1 mã hóa cho 4 protein cấu trúc 1A-1D (VP1-VP4); P2 và P3 mã hóa cho 7 protein không cấu trúc 2A-C và 3A-D. Có thể đánh giá nguồn gốc phát sinh loài của EV71 dựa trên cấu trúc gen VP1. Người ta đã xác định được 4 genotype (nhóm gen) của EV71, đó là nhóm A, B, C và D. Các vi rút sẽ đươc xếp vào cùng một genotype nếu có trình tự vùng gen VP1 giống nhau 92% trở lên. Nhóm A và D bao gồm 1 thành viên. Thành viên duy nhất của nhóm A là chủng BrCr. Nhóm B được chia làm 6 dưới nhóm (subgenotype): B1–5 và B0. Nhóm C cũng được chia thành 5 dưới nhóm (subgenotype): C1-5.
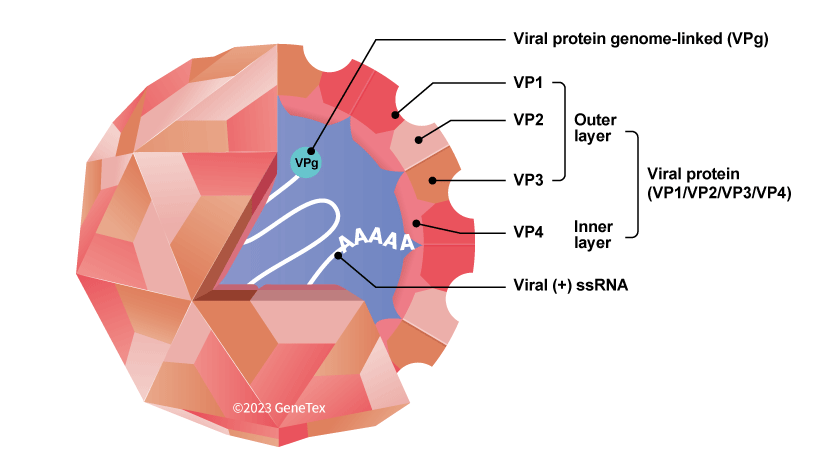
Cấu tạo vi sinh vật của Enterovirus 71
4. TRIỆU CHỨNG LÂM SÀNG VÀ CẬN LÂM SÀNG
4.1. Lâm sàng
* Giai đoạn ủ bệnh: 3- 7 ngày
* Giai đoạn khởi phát: từ 1-2 ngày với các triệu chứng như sốt nhẹ, mệt mỏi, đau họng, biếng ăn, tiêu chảy vài lần trong ngày.
Giai đoạn toàn phát: có thể kéo dài 3- 10 ngày với các triệu chứng điển hình :
- Loét miệng: vết loét đỏ hay phỏng nước đường kính 2- 3mm ở niêm mạc miệng, lợi,lưỡi gây đau miệng, bỏ ăn, bỏ bú, tăng tiết nước bọt.
- Phát ban dạng phỏng nước: ở long bàn tay, lòng bàn chân, gối, mông, tồn tại thời gian ngắn < 7 ngày sau đó có thể để lại vết thâm, rất hiếm khi loét hay bội nhiễm.
- Sốt nhẹ
- Nôn
* Giai đoạn lui bệnh: thường từ 3 – 5 ngày sau, trẻ hồi phục hoàn toàn nếu không có biến chứng.
Các thể lâm sàng
- Thể tối cấp: bệnh diễn biến rất nhanh có các biến chứng nặng như suy tuần hoàn, suy hô hấp, hôn mê dẫn đến tử vong trong vòng 24 – 48 giờ.
- Thể cấp tính với 4 giai đoạn điển hình như trên.
- Thể không điển hình: dấu hiệu phát ban không rõ ràng hoặc chỉ có loét miệng hoặc chỉ có triệu chứng thần kinh, tim mạch, hô hấp mà không phát ban và loét .
4.2. Cận lâm sàng
- Công thức máu: bạch cầu thường trong giới hạn bình thường. Bạch cầu tăng trên 16.000/mm3 thường liên quan đến biến chứng.
- Protein C phản ứng (CRP) trong giới hạn bình thường.
- Đường huyết, điện giải đồ, Xquang tim phổi đối với trường hợp có biến chứng từ độ 2b.
- Các xét nghiệm theo dõi phát hiện biến chứng
+ Khí máu khi có suy hô hấp
+ Troponin T, siêu tim khi nhịp tim nhanh 150 lần/phút, nghi ngờ viêm cơ tim hoặc sốc.
+ Dịch não tủy
- Xét nghiệm EV71 để tìm nguyên nhân.
- Chụp cộng hưởng từ não:chỉ thực hiện khi có điều kiện và khi cần chẩn đoán phân biệt với các bệnh lý ngoại thần kinh.
5. CHẨN ĐOÁN
5.1. Chẩn đoán lâm sàng
Theo Bộ Y tế 2015, chẩn đoán dựa vào:
- Yếu tố dịch tễ: cân cứ vào tuổi, mùa, vùng lưu hành bệnh, số trẻ mắc bệnh -trong cùng một thời gian.
- Lâm sàng: phỏng nước điển hình ở miệng, lòng bàn tay, lòng bàn chân, gối, mông, kèm theo sốt hoặc không.
- Xét nghiệm EV71 dương tính.
5.2. Chẩn đoán phân biệt
Các bệnh có biểu hiện loét miệng.
Các bệnh có phát ban da.
Viêm não- màng não.
Nhiễm khuẩn huyết, sốc nhiễm khuẩn, viêm phổi.
5.3. Phân độ lâm sàng
|
Phân độ
|
Triệu chứng lâm sàng
|
|
Độ 1
|
Chỉ loét miệng và/ hoặc tổn thương da.
|
|
Độ 2
|
Độ 2a
|
Có một trong các dấu hiệu sau:
Bệnh sử có giật mình dưới 2 lần /30 phút và không ghi nhận lúc khám.
Sốt trên 2 ngày, hay sốt trên 39 độ C, nôn, lừ đừ, khó ngủ, quấy khóc vô cớ.
|
|
Độ 2b
|
Nhóm 1: có một trong các biểu hiện sau:
Giật mình ghi nhận lúc khám.
Bệnh sử có giật mình 2 lần/30 phút.
Bệnh sử có giật mình kèm theo một số dấu hiệu sau:
Ngủ gà
Mạch nhanh > 130 lần/phút (khi trẻ nằm yên, không sốt)
Nhóm 2: có một trong các biểu hiện sau:
Sốt cao 39,50C không đáp ứng với thuốc hạ sốt.
Thất điều: run chi, run người, ngồi không vững, đi loạng choạng.
Rung giật nhãn cầu, lác mắt.
Yếu chi hoặc liệt chi.
Liệt thần kinh sọ: nuốt sặc, thay đổi giọng nói.
|
|
Độ 3
|
Có các dấu hiệu sau:
Mạch nhanh > 170 lần/phút ( khi trẻ nằm yên, không sốt ).
Một số trường hợp có thể mạch chậm ( dấu hiệu rất nặng ).
Vã mồ hôi, lạnh toàn thân hoặc khu trú.
Huyết áp tâm thu tăng: trên 110 mmHg với trẻ dưới 1 tuổi; trên 110 với trẻ từ 1 đến 2 tuổi ; trên 115 mmHg với trẻ trên 2 tuổi.
Thở nhanh, thở bất thường: cơn ngừng thở, thở bụng, thở nông, rút lõm ngực, khò khè, thở rít thanh quản ( thì hít vào ).
Rối loạn tri giác.
Tăng trương lực cơ.
|
|
Độ 4
|
Có một trong các dấu hiệu sau:
Sốc.
Phù phổi cấp.
Tím tái, Sp02 < 92 %.
Ngừng thở, thở nấc.
|
6. ĐIỀU TRỊ
6.1. Nguyên tắc điều trị
Hiện nay chưa có thuốc điều trị đặc hiệu, chỉ điều trị hỗ trợ.
Theo dõi sát , phát hiện sớm và điều trị biến chứng.
Bảo đảm dinh dưỡng đầy đủ, nâng cao thể trạng.
6.2. Điều trị cụ thể
Độ 1: Điều trị ngoại trú và theo dõi tại y tế cơ sở.
Dinh dưỡng đầy đủ theo tuổi. Trẻ còn bú mẹ tiếp tục cho ăn sữa mẹ.
Hạ sốt khi sốt cao bằng paracetamol liều 10- 15 mg/kg/lần mỗi 6 giờ.
Vệ sinh răng miệng.
Nghỉ ngơi, tránh kích thích.
Tái khám mỗi 1- 2 ngày trong 8- 10 ngày đầu của bệnh.Trẻ có sốt phải tái khám mỗi ngày cho đến khi hết sốt ít nhất 48 giờ.
Cần tái khám ngay khi có dấu hiệu từ độ 2a trở lên như:
Sốt cao 390C
Thở nhanh, khó thở.
Giật mình, lừ đừ, run chi, quấy khóc, bứt rứt khó ngủ, nôn nhiều.
Đi loạng choạng
Da nổi vân tím, vã mồ hôi, tay chân lạnh.
Co giật, hôn mê.
Độ 2
Độ 2a
Điều trị như độ 1.Trường hợp trẻ sốt cao không đáp ứng tốt với paracetamol có thể phối hợp với ibuprofen 10 mg/kg/lần mỗi 6 giờ nếu cần.
Thuốc phenobarbital 5- 7 mg/kg/ngày, uống.
Theo dõi sát để phát hiện dấu hiệu chuyển độ.
Độ 2b
Nằm đầu cao 300
Thở oxy qua mũi 3-6 l/phút
Hạ sốt tích cực nếu trẻ có sốt.
Thuốc: Phenobarbital 10- 20 mg/kg truyền tĩnh mạch.Lặp lại sau 8 -12 giờ khi cần.
Immunoglobulin:
Nhóm 1: không chỉ định immunoglobulin thường quy. Nếu triệu chứng không giảm sau 6 giờ điều trị bằng phenobarbital thì cần chỉ định dùng immunoglobulin. Sau 24 giờ đánh giá lại để quyết định có cần liều immunoglobulin thứ hai như nhóm hai hay không.
Nhóm 2: 1g/kg/ngày truyền tĩnh mạch chậm trong 6 – 8 giờ.Sau 24 giờ nếu còn dấu hiệu độ 2b: dùng liều thứ hai.
Theo dõi mạch, nhiệt độ , huyết áp, nhịp thở, kiểu thở, tri giác, ran phổi, mạch mỗi 1- 3 giờ trong 6 giờ đầu, sau đó theo chu kỳ 4- 5 giờ.
Đo độ bão hòa oxy, SpO2 và theo dõi mạch liên tục.
Độ 3: Điều trị nội trú tại đơn vị hồi sức tích cực
Thở oxy qua mũi 3-6 lít/phút.Đặt nội khí quản giúp thở sớm khi thất bại với thở oxy.
Chống phù não: nằm đầu cao 30o , hạn chế dịch ( tổng lượng dịch bằng 1/2 – 3/4 nhu cầu bình thường ), nếu thở máy cần tăng thông khí để giữ PaCO2 từ 25-35 mmHg và duy trì PaO2 từ 90-100mmHg.
Phenobarbital 10-20 mg/kg truyền tĩnh mạch.Lặp lại sau 8-12 giờ khi cần.
Immunoglobulin: 1g/kg/kg truyền tĩnh mạch chậm trong 6-8 giờ, dùng 2 ngày liên tục.
Dobutamin được chỉ định khi suy tim mạch > 170 lần/phút, liều khởi đầu 5µg/kg/phút truyền tĩnh mạch, tăng dần 1-2,5µg/kg/phút mỗi 15 phút cho đến khi có cải thiện lâm sàng; liều tối đa 20µg/kg/phút.
Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ral phổi, SpO2 mỗi 1-2 giờ.
Độ 4: Điều trị nội trú tại các đơn vị hồi sức tích cực
Đặt nội khí quản thở máy
Chống sốc: sốc do viêm cơ tim hoặc tổn thương trung tâm vận mạch ở thân não.
Nêú không có dấu hiệu lâm sàng của phù phổi hoặc suy tim: truyền dịch natriclorid 0,9 % hoặc ringerlactat 5ml/kg/15 phút, điều chỉnh tốc độ theo hướng dẫn CVP và đáp ứng lâm sàng.
Đo và theo dõi áp lực tĩnh mạch trung tâm.
Dobutamin liều khởi đầu 5µg/kg/phút, tăng dần 2-3 µg/kg/phút mỗi 15 phút cho đến khi có hiệu quả, liều tối đa 20µg/kg/phút.
Phù phổi cấp:
Ngừng ngay dịch truyền nếu đang truyền dịch.
Dùng dobutamin liều 5- 20 µg/kg/phút.
Furosemid 1-2 mg/kg/lần tiêm tĩnh mạch chỉ định khi quá tải dịch.
Điều chỉnh kiềm toan, điện giải, hạ đường huyết, chống phù não.
Lọc máu liên tục hay ECMO nếu có điều kiện.
Immunoglobulin: chỉ định khi huyết áp trung bình 50 mmHg.
Kháng sinh: chỉ dùng kháng sinh khi có bội nhiễm hoặc chưa loại trừ các bệnh nhiễm khuẩn nặng khác.
7. BIẾN CHỨNG
7.1. Biến chứng thần kinh:Viêm não, viêm thân não, viêm tủy, viêm màng não.
7.2. Biến chứng tim mạch, hô hấp: Viêm cơ tim, phù phổi cấp, suy tim, sốc.
8. TIÊN LƯỢNG
Bệnh có thể khỏi hoàn toàn, không để lại di chứng. Có nguy cơ tái phát.
9. PHÒNG BỆNH
9.1. Nguyên tắc phòng bệnh:
- Hiện chưa có vắc xin phòng bệnh đặc hiệu.
- Áp dụng các biện pháp phòng ngừa chuẩn và phòng ngừa đối với bệnh lây qua đường tiêu hóa, đặc biệt chú ý tiếp xúc trực tiếp với nguồn lây.
9.2. Phòng bệnh tại các cơ sở y tế:
- Cách ly theo nhóm bệnh.
- Nhân viên y tế: Mang khẩu trang, rửa, sát khuẩn tay trước và sau khi chăm sóc.
- Khử khuẩn bề mặt, giường bệnh, buồng bệnh bằng Cloramin B 2%. Lưu ý khử khuẩn các ghế ngồi của bệnh nhân và thân nhân tại khu khám bệnh.
- Xử lý chất thải, quần áo, khăn trải giường của bệnh nhân và dụng cụ chăm sóc sử dụng lại theo quy trình phòng bệnh lây qua đường tiêu hóa.
9.3. Phòng bệnh ở cộng đồng:
- Vệ sinh cá nhân, rửa tay bằng xà phòng (đặc biệt sau khi thay quần áo, tã, sau khi tiếp xúc với phân, nước bọt).
- Rửa sạch đồ chơi, vật dụng, sàn nhà.
- Lau sàn nhà bằng dung dịch khử khuẩn Cloramin B 2% hoặc các dung dịch khử khuẩn khác.
- Cách ly trẻ bệnh tại nhà. Không đến nhà trẻ, trường học, nơi các trẻ chơi tập trung trong 10-14 ngày đầu của bệnh.
TÀI LIỆU THAM KHẢO
1. Bộ Y tế (2015). “Hướng dẫn chẩn đoán và điều trị một số bệnh thường gặp ở trẻ em năm 2015”, tr 473 – 482.
2. Bệnh viện Nhi Trung ương (2020). “Hướng dẫn chẩn đoán và điều trị bệnh trẻ em (Cập nhật chẩn đoán 2020), trang 216 – 221.