1. Sụn chêm.
Chiều dài trung bình của sụn từ bờ trong ra ngoại vi xấp xỉ 11-12 mm [2]. Sụn dạng đĩa hoặc sụn không hoàn toàn xảy ra khi chiều dài sụn vượt quá 14 mm [3], do mô sụn kéo dài ra xa hơn về trung tâm để bao phủ nhiều bề mặt khớp mâm chày hơn. Hình ảnh sagittal tuần tự cũng có thể gợi ý mặt sụn dạng đĩa nếu mặt sụn duy trì hình dạng hình chữ nhật hoặc hình nơ trên nhiều hơn hai hình ảnh sagittal liên tiếp, nếu độ dày lát cắt từ 4 mm trở lên (dấu hiệu “thắt nơ”). Các sụn đĩa đệm bên phổ biến hơn nhiều so với các hình tượng sụn ở giữa.
Chẩn đoán rách sụn chêm bao gồm tín hiệu tuyến tính trong sụn tiếp xúc với bề mặt khớp trên hoặc dưới của sụn chêm hoặc một khiếm khuyết trong hình dạng bình thường của sụn chêm [4].
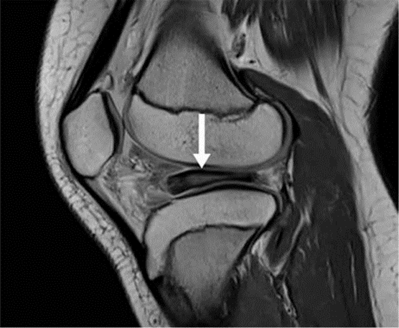
Hình 3. Hình ảnh cộng hưởng từ có trọng số mật độ proton sagital có sụn chêm bên dạng đĩa với tín hiệu tăng trong sụn.
Có nhiều phát hiện thứ cấp liên quan đến vết rách sụn chêm.
Một nang thông số thể hiện sự rò rỉ ngoại vi của dịch khớp qua vết rách sụn chêm, thường nằm ngang theo hướng [8]. Sự hiện diện của u nang tham số có PPV của vết rách là 90%, trừ khi nó nằm liền kề với sừng trước của sụn chêm bên, nơi PPV của vết rách giảm xuống 67% [8].
Đùn sụn chêm lớn hơn 3 mm ra ngoài rìa ngoại vi của mâm chày cũng có liên quan đến rách sụn chêm. 76% vết rách rễ sụn trung gian có đùn và 39% trường hợp đùn có rách rễ trung gian [9].
Một lớp sụn chêm đã được chứng minh là có liên quan đến các vết rách của rễ sụn trung gian sừng sau; một nghiên cứu đã chứng minh rằng các vết nứt sụn xuất hiện ở gốc sau sụn trung gian trong 89% trường hợp, và sụn chêm bị rách trong 98% trường hợp (Hình 4)[9].
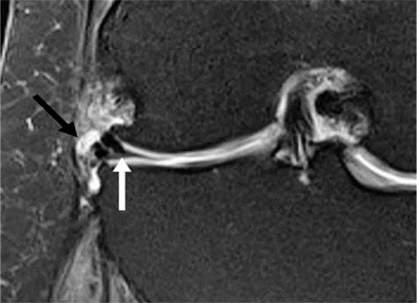
Hình 4. Rách sụn chêm, nang sụn chêm. Hình ảnh coronal xóa mỡ có u nang nhỏ (mũi tên đen) tiếp giáp với thân của sụn chêm bên có vết rách liên quan đến sụn chêm (mũi tên trắng)
Hình 5. Vết rách ngang sụn với mảnh di lệch. Hình ảnh pd xóa mỡ với vết rách sụn chêm giữa và mảnh di lệch (mũi tên) nằm giữa dây chằng chéo giữa và mâm chày giữa.
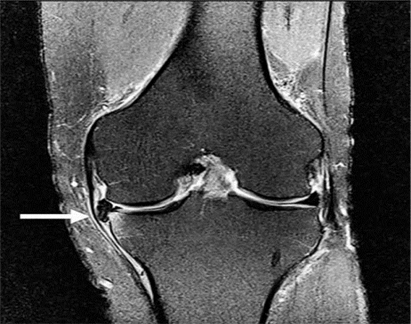
Các nốt sần ở phía trước hoặc phía sau được thấy ở 97% bệnh nhân có sụn chêm bên bình thường [10], và do đó, việc không hình dung được các nốt sần có thể làm tăng nghi ngờ về một vết rách sụn chêm bên cơ bản (Hình 6) [10]. Sự vắng mặt của các nốt sần cũng đã được báo cáo ở những bệnh nhân bị ung thư biểu mô bên tăng vận động có triệu chứng [11].
Cường độ tín hiệu giống như phù tủy xương dưới sụn tuyến tính có thể liên quan đến cả rách sụn chêm giữa và bên [10]. Trong trường hợp không có phẫu thuật cắt một phần sụn chêm trước đó, phát hiện này có thể hữu ích để cải thiện sự tin cậy của chẩn đoán trong việc chẩn đoán vết rách khi các phát hiện hình ảnh khác không giống nhau.
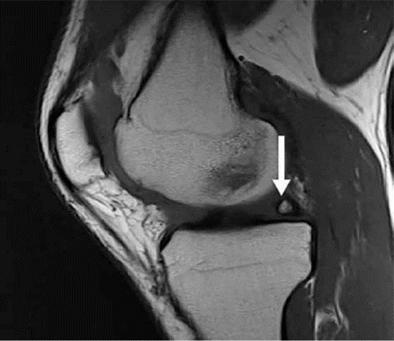
Hình 6. Nốt sần sụn chêm. Hình ảnh pd sagittal cho thấy một nốt sần hình sụn (mũi tên) ở vùng của rễ sụn trung gian sừng sau.
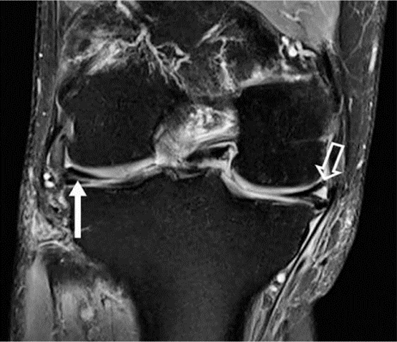
Hình 7. Vết rách ngang sụn. Hình ảnh pd coronal xóa mỡ với tín hiệu tuyến tính trong sụn (mũi tên đóng) kéo dài đến mặt dưới của thân sụn bên, phù hợp với vết rách. Tín hiệu cao (mũi tên mở) ở mặt ngoài, mặt sụn giữa không kéo dài đến bề mặt tạo hình sụn và phù hợp với thoái hóa niêm mạc.
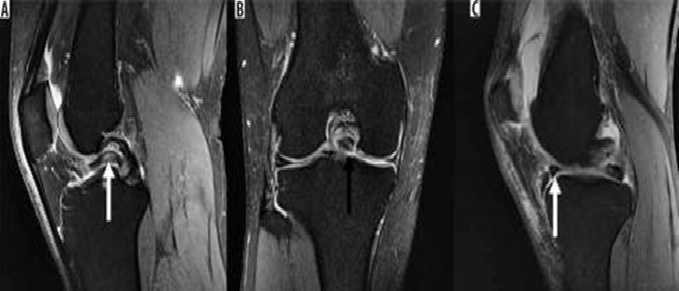
Hình 8. Nước mắt tay cầm xô lệch. A và B là hình ảnh cộng hưởng từ pd xóa mỡ với vết rách tay cầm cho thấy một mảnh sụn dịch chuyển liền kề với dây chằng chéo sau (mũi tên trắng), được gọi là dấu hiệu "dây chằng chéo sau đôi ", cũng như một mảnh sụn bị dịch chuyển trong rãnh liên chất (mũi tên đen). C là hình ảnh pd xóa mỡ với vết rách ở tay cầm cho thấy mảnh bị dịch chuyển ra phía trước (mũi tên trắng), tiếp giáp với sừng trước, được gọi là dấu hiệu "sừng trước kép".
Chondrocalcinosis - biểu hiện sự lắng đọng của các tinh thể canxi trong sụn chêm hoặc sụn khớp, đôi khi có thể giống như vết rách sụn chêm. Mặc dù sụn chêm xuất hiện dưới dạng cường độ tín hiệu tối trên MRI ở sụn khớp, nhưng sụn chêm trong sụn khớp thường xuất hiện trên MRI dưới dạng vùng cường độ tín hiệu cao trên các chuỗi T1W, PDW và chuỗi phục hồi đảo ngược ngắn (STIR), có thể làm giảm độ nhạy và độ đặc hiệu để phát hiện vết rách sụn chêm [12].
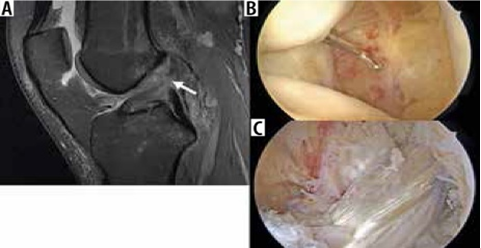
Bác sĩ phẫu thuật có thể thực hiện cắt sụn một phần, cắt bỏ sụn chêm hoặc sửa chữa trực tiếp các vết rách sụn chêm. Tiêu chuẩn đánh giá rách sụn chêm sau phẫu thuật trở nên khó áp dụng vì hình dạng sau phẫu thuật của sụn chêm trùng với tiêu chuẩn chẩn đoán rách sụn chêm. Khi phẫu thuật cắt một phần khum, tín hiệu bất thường ban đầu là nội tạng bên trong sụn chêm có thể được chuyển thành tín hiệu chạm vào bề mặt trên hoặc bề mặt dưới. Mô hạt từ vết rách sụn chêm đang lành cũng có thể có các đặc điểm tín hiệu tương tự như vết rách. Do đó, việc chẩn đoán vết rách sụn chêm còn sót lại hoặc mới trong các trường hợp sau phẫu thuật dựa vào sự hiện diện của các mảnh sụn bị di lệch hoặc các nang thông số, hoặc sự hiện diện của cường độ tín hiệu dịch/gadolinium kéo dài vào sụn chêm (Hình 8)[8].
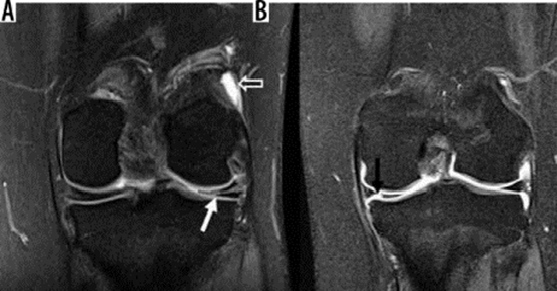
Hình 9. Rách sụn chêm và mô hạt đang lành sau mổ. A là hình ảnh T1 xóa mỡ sau khi tiêm thuốc tương phản trong khớp với tín hiệu tuyến tính sụn chêm bên có giá trị trung gian về cường độ tín hiệu (mũi tên trắng), so với chất tương phản sáng được tiêm vào không gian khớp (mũi tên mở), có thể đại diện cho mô hạt trong sụn chêm bên đã được phẫu thuật sửa chữa trước đó. B là hình ảnh T1 xóa mỡ sau khi tiêm thuốc tương phản nội khớp cho thấy khiếm khuyết cường độ sáng tương phản (mũi tên đen) ở sụn chêm giữa, biểu thị vết rách xuyên tâm.
2. Dây chằng chéo trước.
Một số lượng đáng kể những bệnh nhân được điều trị phẫu thuật vì những chấn thương này có thể tiến triển thành rách hoàn toàn và lỏng khớp gối trong vòng một năm kể từ khi bị thương ban đầu [13]. Vị trí phổ biến nhất của rách một phần là gần gốc xương đùi [13]. Trên cộng hưởng từ, rách một phần được nghi ngờ khi dây chằng chéo trước có cường độ tín hiệu nội khí bất thường với các sợi tơ nguyên vẹn dai dẳng với độ dày dây chằng chéo trước bình thường, hình thái bất thường với các sợi tơ còn nguyên vẹn, hoặc đứt đoạn một phần (Hình 10) [13].
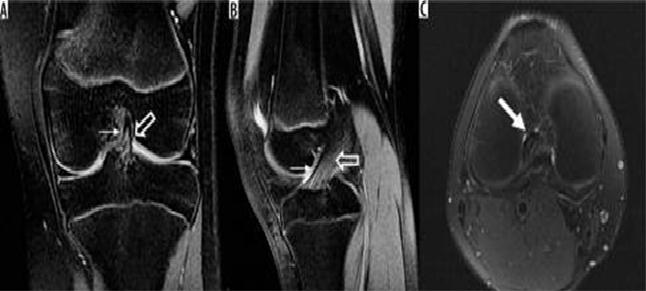
Hình 10. Dây chằng chéo trước bình thường.
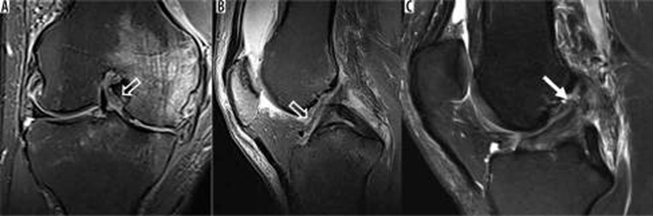
Hình 11. Rách dây chằng chéo trước.
Cộng hưởng từ có độ chính xác cao trong việc chẩn đoán đứt dây chằng chéo trước hoàn toàn [14]. Với tổn thương dây chằng chéo trước cấp tính, toàn độ dày, có phù nề bên trong dây chằng, với sự gián đoạn hoàn toàn khu trú của các sợi, và định hướng thường bất thường (Hình 12).
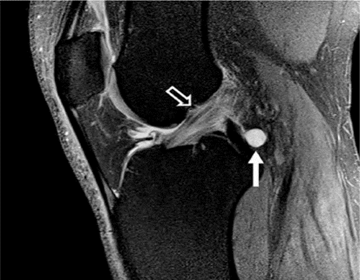
Với chấn thương mãn tính, dây chằng chéo trước có thể không có hoặc teo. Sự vắng mặt của các sợi dây chằng chéo trước trong rãnh xương đùi gợi ý đến một vết rách gần (dấu hiệu “rãnh trống”). Gốc dây chằng chéo trước đôi khi có thể để lại sẹo cho các cấu trúc lân cận, mang lại sự ổn định về mặt lâm sàng và ngăn ngừa chẩn đoán vết rách trên cả cộng hưởng từ và khám sức khỏe. Có thể phân biệt được u nang hạch Cruciate và sự thoái hóa chất nhầy của dây chằng chéo trước với rách do sự hiện diện của các sợi nguyên vẹn (Hình 13).
Hình 12. Đứt dây chằng chéo trước.
Hình 13. Thoái hóa Mucoid.
3. Dây chằng chéo sau.
Trên cộng hưởng từ, dây chằng chéo sau xuất hiện dưới dạng một dải tín hiệu thấp đồng nhất hình cong, kéo dài gần từ xương đùi đến xương chày, và nó được chia thành một đoạn gần, một đoạn ngang và một đoạn xa, dọc. Dây chằng cần được kiểm tra chặt chẽ trên các hình ảnh axial, sagital và coronal để tìm những thay đổi về đường viền, độ dày và tín hiệu. Độ dày trước sau của dây chằng chéo sau không được lớn hơn 6 mm [15].
Rách dây chằng chéo sau biểu hiện với sự gián đoạn hoàn toàn khu trú của các sợi. Tuy nhiên, vết rách dây chằng chéo sau có độ dày một phần phổ biến hơn nhiều. Chúng thường dẫn đến sự dày lên của dây chằng và có thể có bất thường tín hiệu hình cầu hoặc vân trong kéo dài đến bề mặt dây chằng, lớn hơn trên hình ảnh PD so với hình ảnh T2; tuy nhiên, các sợi dây chằng có thể xuất hiện nguyên vẹn [16].
Giống như dây chằng chéo trước, dây chằng chéo sau có thể trải qua quá trình thoái hóa niêm mạc, với sự thay đổi tín hiệu bên trong, nhưng điều này có thể được phân biệt với vết rách vì tín hiệu bất thường sẽ xuất hiện trong dây chằng theo mô hình "đường ray xe điện", và không mở rộng qua các biên của dây chằng chéo sau trong thoái hóa mucoid [17]. Vết rách dây chằng chéo sau mãn tính cho thấy sự xuất hiện của dây chằng không có hoặc nhỏ đi, nhưng dây chằng có thể xuất hiện nguyên vẹn trong hơn 70% trường hợp chấn thương mãn tính [17]. Tổn thương do lực kéo dây chằng chéo sau có thể dẫn đến tình trạng lồi lõm của mâm chày sau.
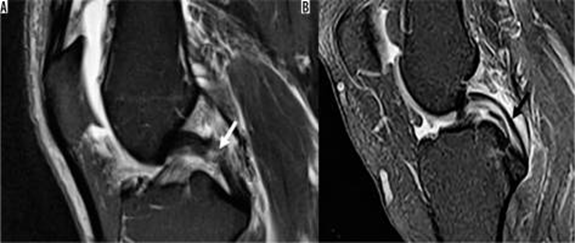
Hình 14. Dây chằng chéo sau: rách một phần và thoái hóa niêm mạc. A là hình ảnh pd xoá mỡ sagital với tín hiệu tăng lên ở phần giữa của dây chằng chéo sau thể hiện vết rách một phần trước đó (mũi tên). B là hình ảnh pd xoã mỡ cho thấy sự xuất hiện "đường ray xe điện" (mũi tên) của dây chằng chéo sau phù hợp với thoái hóa niêm mạc
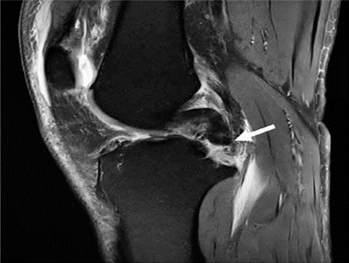
Hình 15. Đứt dây chằng chéo sau. Hình ảnh pd xoá mỡ sagittal cho thấy dây chằng chéo sau bị đẩy hoàn toàn từ sự chèn ép của nó (mũi tên).
4. Tủy xương.
Tủy xương bình thường bao gồm tủy màu đỏ (40% chất béo) và màu vàng (80% chất béo); sự phân bố của tủy đỏ và vàng thay đổi theo thời gian, tùy thuộc vào tuổi và yêu cầu nội môi. Trên cộng hưởng từ, tủy đỏ hoặc vàng của người lớn bình thường có cường độ đậm hơn trên hình ảnh T1W so với cơ kế cận và tủy đỏ có cường độ tín hiệu nhỏ hơn chất béo trên hình ảnh T2W.
Trên cộng hưởng từ, gãy xương được đặc trưng bởi cường độ tuyến tính tín hiệu thấp trên hình ảnh T1W, được bao quanh bởi các vùng kém xác định của cường độ tín hiệu cao giống như phù tuỷ xương trên các chuỗi nhạy cảm với chất lỏng. Sự va chạm của xương cho thấy các vùng tín hiệu cao không rõ ràng tương tự, cường độ tín hiệu giống như phù tuỷ xương trên các chuỗi nhạy cảm với chất lỏng khi không có đường gãy.
Trước đây được chẩn đoán là hoại tử xương tự phát của đầu gối, hiện nay thực thể này được công nhận là gãy xương do suy xương dưới sụn, có thể xảy ra kèm theo hoặc không kèm theo hoại tử thứ phát. Gãy xương do suy xương dưới sụn thường xảy ra ở những bệnh nhân cao tuổi hoặc loãng xương (tuổi trung bình là 70), những người có xương bị yếu cơ học [18]. Trên cộng hưởng từ, có một đường đứt gãy tuyến tính có cường độ tín hiệu thấp bên dưới bề mặt khớp xương đùi xa hoặc gần xương chày trên hình ảnh T1W (cổ điển là đường viền xương đùi giữa) với cường độ tín hiệu giống như phù tủy xương lân cận, rõ rệt trên hình ảnh T2W xóa mỡ [18]. Đôi khi, đường gãy có thể rất nhỏ và gần với mảng xương dưới sụn đến mức có thể không nhìn thấy được, và gãy xương do suy dưới sụn nhỏ có thể chỉ xuất hiện dưới dạng những vùng xơ cứng nhỏ. Sụn bên dưới thường nguyên vẹn, trừ khi có thoái hóa màng đệm từ trước. Chẩn đoán MRI đối với những tổn thương này là quan trọng vì điều trị mang tính bảo tồn với những hạn chế về trọng lượng.
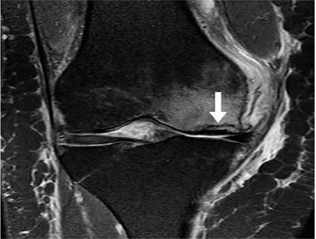
Hình 16. Phù tủy xương và Gãy xương dưới sụn. Hình ảnh pd xóa mỡ coronal với cường độ tín hiệu thấp tuyến tính (mũi tên) bên dưới bề mặt khớp chịu trọng lượng của ống sống giữa xương đùi, phù hợp với gãy xương kèm theo phù tủy xương dưới sụn. -như tín hiệu. Sụn bên dưới còn nguyên vẹn, ngoại trừ thoái hóa sụn chêm ở mức độ trung bình từ trước.
CN Nguyễn Mạnh Cường – Khoa Chẩn đoán hình ảnh.
TÀI LIỆU THAM KHẢO
1. Pieter V.D, Jan L., Filip M. , et al (2012). Diagnostic performance of 3D SPACE for comprehensive knee joint assessment at 3 T. Insights into Imaging 2012, volume 3, pages 603–610.
2. Resnick D, Kang H (1997). In: Internal Derangements of Joints Emphasis on MR Imaging. Saunders 1997; 16: 629.
3. Araki Y, Yamamoto H, Nakamura H, et al. . MR diagnosis of discoid lateral menisci of the knee. Eur J Radiol 1994; 18: 92-95.
4. Kim Y, Ihn J, Park S, et al. (2006). An arthroscopic analysis of lateral meniscal variants and a comparison with MRI findings. Knee Surg Sports Traumatol Arthrosc 2006; 14: 20-26.
5. De Smet AA, Tuite M (2006). Use of the. “two slice touch” rule for MRI diagnosis of meniscal tears. AJR Am J Roentgenol 2006; 187: 911-914.
6. Kaplan P, Nelson N, Garvin K, et al. (1991) . MR of the knee: the significance of high signal in the meniscus that does not clearly extend to the surface. AJR Am J Roentgenol 1991; 156: 333-336.
7. Crema M, Hunter D, Roemer F (2011). The relationship between prevalent medial meniscus intrasubstance signal changes and incident medial meniscal tears in women over a year period assessed with 3.0 T MRI. Skeletal Radiology 2011; 40: 1017-1023.
8. Choi C, Choi Y, Lee J, et al. (2010) . Magnetic Resonance imaging evidence of meniscal extrusion in medial meniscus posterior root tear. Arthroscopy 2010; 26: 1602-1606.
9. Mohankumar R, Palisch A, Khan W, et al (2014). Meniscal ossicle: posttraumatic origin and association with posterior meniscal root tears. AJR Am J Roentgenol 2014; 203: 1040-1046.
10. De Smet AA (2012). How I diagnose meniscal tears on MRI. AJR Am J Roentgenol 2012; 199: 481-499.
11. Nair R, Dubey N (2019). MR Imaging of the hypermobile lateral meniscus of the knee: a case report. Acta Med Acad 2019; 48: 225-229.
12. Kaushik S, Erickson JK, Palmer WE, et al. (2001). Effect of chondrocalcinosis on the MR imaging of knee menisci. AJR Am J Roentgenol 2001; 177: 905-909.
13. Naraghi AM, White LM (2016). Imaging of athletic injuries of knee ligaments and menisci: sports imaging series. Radiology 2016; 281: 23-40.
14. Van Dyck P, Vanhoenacker FM, Gielen JL, et al. (2011). Three tesla magnetic resonance imaging of the anterior cruciate ligament of the knee: can we differentiate complete from partial tears? Skeletal Radiol 2011; 40: 701-707
15. Bollen S (2000). Epidemiology of knee injuries: diagnosis and triage. Br J Sports Med 2000; 34: 227-228.
16. Rodriguez Jr, Vinson EN, Helms CA, et al. (2008). MRI appearance of posterior cruciate ligament tears. AJR Am J Roentgenol 2008; 191: 1031.
17. McMonagle JS, Helms CA, Garrett Jr, et al (2013). Tram-track appearance of the posterior cruciate ligament (PCL): correlations with mucoid degeneration, ligamentous stability, and differentiation from PCL tears. AJR Am J Roentgenol 2013; 201: 394-399.
18. Yamamato T, Bullough PG. Spontaneous osteonecrosis of the knee: the result of subchondral insufficiency fracture. J Bone Joint Surg 82: 858-2000.